سرطان: تفاوت میان نسخهها
(صفحهای تازه حاوی «'''سَرَطان''' یا '''چَنگار'''، به مجموعهای از بیماریهایی گفته میشود که از تکثیر مهارنشدهی سلولهای تغییر شکل یافته (دگردیسی) پدید میآیند. سرطان بیماری است که از تکثیر غیر طبیعی سلول های بدن شروع میشود. پرونده:بافت-سرطانی-در-روده-بزرگ....» ایجاد کرد) |
بدون خلاصۀ ویرایش |
||
| (یک نسخهٔ میانیِ ایجادشده توسط همین کاربر نشان داده نشد) | |||
| خط ۱: | خط ۱: | ||
'''سَرَطان''' یا '''چَنگار'''، به مجموعهای از | '''سَرَطان''' یا '''چَنگار'''، به مجموعهای از [[بیماری]]<nowiki/>هایی گفته میشود که از تکثیر مهارنشدهی سلولهای تغییر شکل یافته (دگردیسی) پدید میآیند. سرطان بیماری است که از تکثیر غیر طبیعی سلول های [[بدن]] شروع میشود. | ||
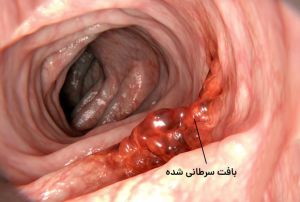
[[پرونده:بافت-سرطانی-در-روده-بزرگ.jpg|جایگزین=بافت سرطانی در روده بزرگ|بندانگشتی|'''بافت سرطانی در روده بزرگ''']] | [[پرونده:بافت-سرطانی-در-روده-بزرگ.jpg|جایگزین=بافت سرطانی در روده بزرگ|بندانگشتی|'''بافت سرطانی در روده بزرگ'''{{بیماری|نام های دیگر=سرطان، چنگار|نشانه ها=نشانههای گوناگون از جمله: ضعف، بیحالی، کبودی و زخم طولانی، تعریق بالا|علت(ها)=ژنتیکی، مصرف دخانیات، چاقی|روش تشخیص=آزمایش خون، تصویربرداری پزشکی|روش های درمان=جراحی، شیمی درمانی، سلول درمانی}}]] | ||
بدن انسان از میلیون ها سلولی ساخته شده است که با یکدیگر گروه بندی شده تا [[بافت]]<nowiki/>ها و [[اندام]]<nowiki/>های مختلف را بسازند. [[ژن]]<nowiki/>های داخل هر [[سلول]] به آن دستورهای لازم را صادر میکنند. گاهی اوقات این دستورات در یک سلول مبهم و مغشوش بوده و سلول رفتار غیر طبیعی دارد و پس از مدتی گروهی از سلول های غیر طبیعی می توانند در [[خون]] یا [[سیستم ایمنی بدن]] گردش کرده یا تبدیل به توده یا [[تومور]] یا سرطان شوند. در واقع سلولهای بدن در طی یک روند تنظیم یافته از بین میروند و سلولهای جدید جای آنها را میگیرند گاهی اوقات این روند طبیعی از تنظیم خارج شده و سلولهای فرسوده از بین نمی روند و تشکیل توده ای را مینمایند که میتوانند تبدیل به تومور بدخیم یا سرطان شوند. | بدن انسان از میلیون ها سلولی ساخته شده است که با یکدیگر گروه بندی شده تا [[بافت]]<nowiki/>ها و [[اندام]]<nowiki/>های مختلف را بسازند. [[ژن]]<nowiki/>های داخل هر [[سلول]] به آن دستورهای لازم را صادر میکنند. گاهی اوقات این دستورات در یک سلول مبهم و مغشوش بوده و سلول رفتار غیر طبیعی دارد و پس از مدتی گروهی از سلول های غیر طبیعی می توانند در [[خون]] یا [[سیستم ایمنی بدن]] گردش کرده یا تبدیل به توده یا [[تومور]] یا سرطان شوند. در واقع سلولهای بدن در طی یک روند تنظیم یافته از بین میروند و سلولهای جدید جای آنها را میگیرند گاهی اوقات این روند طبیعی از تنظیم خارج شده و سلولهای فرسوده از بین نمی روند و تشکیل توده ای را مینمایند که میتوانند تبدیل به تومور بدخیم یا سرطان شوند. | ||
نسخهٔ کنونی تا ۱۸ مارس ۲۰۲۳، ساعت ۰۴:۲۰
سَرَطان یا چَنگار، به مجموعهای از بیماریهایی گفته میشود که از تکثیر مهارنشدهی سلولهای تغییر شکل یافته (دگردیسی) پدید میآیند. سرطان بیماری است که از تکثیر غیر طبیعی سلول های بدن شروع میشود.
بدن انسان از میلیون ها سلولی ساخته شده است که با یکدیگر گروه بندی شده تا بافتها و اندامهای مختلف را بسازند. ژنهای داخل هر سلول به آن دستورهای لازم را صادر میکنند. گاهی اوقات این دستورات در یک سلول مبهم و مغشوش بوده و سلول رفتار غیر طبیعی دارد و پس از مدتی گروهی از سلول های غیر طبیعی می توانند در خون یا سیستم ایمنی بدن گردش کرده یا تبدیل به توده یا تومور یا سرطان شوند. در واقع سلولهای بدن در طی یک روند تنظیم یافته از بین میروند و سلولهای جدید جای آنها را میگیرند گاهی اوقات این روند طبیعی از تنظیم خارج شده و سلولهای فرسوده از بین نمی روند و تشکیل توده ای را مینمایند که میتوانند تبدیل به تومور بدخیم یا سرطان شوند.
واژه شناسی
سَرَطان در زبان عربی به معنای «خرچنگ» است. این بیماری در منابع فارسی، با نامهای دیگری نیز شناخته شدهاست. همچون: خَرچَنگ، چَنگار. در انگلیسی سرطان را کنسر یا کانسِر از یونانی باستان καρκίνος (کارکینوس), به معنی خرچنگ و تومُر میگویند. پزشکان یونانی بقراط و جالینوس، درمیان دیگران، به همانندی خرچنگها به برخی تومورها با رگهای ورمکرده اشاره کردند.
علت
علت دقیق این پدیده همچنان نامشخص است ولی احتمال دارد عوامل ژنتیکی یا مواردی که موجب اختلال در فعالیت سلولها میشوند در هسته سلول ناهنجاری به بار آورند. از جملهٔ این موارد میتوان از مواد رادیواکتیو، مواد شیمیایی و سمّی یا تابش بیش از اندازه نور آفتاب نام برد.
سازمان بهداشت جهانی اعلام کرد که بیماری چاقی به ویژه در کشورهای توسعهیافته یکی از عوامل اصلی ابتلا به سرطان بهشمار میرود. همچنین سازمان ملل متحد از افزایش سرطانهای ناشی از چاقی در کشورهای توسعهیافته خبر داد. تنها در سال ۲۰۱۲ بیماری چاقی در کشورهای توسعهیافته باعث ابتلای ۴۸۱ هزار نفر از مردم این کشورها به بیماری سرطان، به ویژه در میان زنان شدهاست. این سازمان با ذکر این نکته که تعداد افرادی که در اثر بیماری چاقی بیش از حد به سرطان مبتلا شدهاند ۳٬۶ درصد از مجموع بیماران سرطانی جهان در سال ۲۰۱۲ را تشکیل میدهد، تصریح کردهاست که از طریق مقابله با بیماری چاقی میتوان دست کم ۲۵ درصد از آمار ابتلا به سرطان در این جوامع را کاهش داد. در این گزارش اشاره شدهاست که کشورهای منطقه آمریکای شمالی در سال ۲۰۱۲ با ۱۱۱ هزار نفر بیمار یعنی معادل ۲۳ درصد از مجموع مبتلایان به سرطانهای ناشی از چاقی، در صدر جدول این بیماران و کشورهای اروپای شرقی با نزدیک به ۶۵ هزار نفر در مقام دوم قرار دارند.
عوامل ایجاد سرطان تا به امروز به طور قطعی مشخص نشده است اما با توجه به احتمالات دانشمندان عوامل آن را به انواع زیر تقسیم بنده شده است:
عوامل خطر غیر قابل تغییر
دلیل اصلی سرطان، جهشها یا تغییراتی در DNA سلولها است. جهشهای ژنتیکی میتوانند ارثی باشند یا بعد از تولد در نتیجه محرک های محیطی اتفاق بیافتند که این علل بیرونی، سرطانزا نامیده می شود. برخی عوامل خطر ابتلا به سرطان، که غیر قابل کنترل و اصلاح هستند عبارتند از:
سن
بسیاری از انواع سرطان با افزایش سن شیوع بیشتری پیدا میکنند. هر چه افراد طولانی تر زندگی کنند، بیشتر در معرض مواد سرطان زا قرار میگیرند و زمان بیشتری برای ایجاد تغییرات ژنتیکی یا جهش در سلولهای آنها وجود دارد.
مواد سرطان زا
موادی هستند که نحوه رفتار سلول را تغییر میدهند و شانس ابتلا به سرطان را افزایش میدهند. ژنها پیامهای رمزگذاری شده درون سلول هستند که به آن میگویند چگونه رفتار کند (یعنی کدام پروتئینها را بسازد)، جهشها یا تغییرات ژن، مانند آسیب یا از دست دادن، میتوانند نحوه رفتار سلول را تغییر دهند و احتمال سرطانی شدن آن را افزایش دهند.
ژنتیک
متأسفانه برخی از افراد با خطر بالای ارثی ژنتیکی برای ابتلا به یک سرطان خاص متولد میشوند. این بدان معنا نیست که ابتلا به سرطان تضمین شده است، اما یک استعداد ژنتیکی احتمال ابتلا به این بیماری را افزایش میدهد.
برای مثال، زنانی که حامل ژنهای سرطان سینه BRCA 1 و BRCA 2 هستند، نسبت به زنانی که خطر ابتلا به سرطان پستان معمولی دارند، استعداد بیشتری برای ابتلا به این نوع سرطان دارند. با این حال، کمتر از 5 درصد از کل سرطان سینه به دلیل ژنها شناخته شده است. بنابراین، اگرچه زنانی که یکی از این ژنها را دارند به صورت جداگانه بیشتر در معرض ابتلا به سرطان سینه هستند، اما بیشتر موارد ناشی از خطای ژنی ارثی با خطر بالا نیست. این در مورد سایر سرطانهای رایج که در آن برخی افراد دارای استعداد ژنتیکی هستند نیز مانند سرطان روده بزرگ صادق است.
سیستم ایمنی
افرادی که سیستم ایمنی ضعیفی دارند یا افرادی که پیوند عضو داشتهاند و داروهایی برای سرکوب سیستم ایمنی به منظور جلوگیری از رد پیوند مصرف میکنند و همچنین افرادی که HIV یا ایدز یا سایر شرایط پزشکی خاص دارند، بیشتر در معرض خطر ابتلا به برخی از انواع سرطان هستند.
عوامل خطر قابل تغییر
توجه به این نکته مهم است که سطح درآمد و تحصیلات، سیاستهای ملی، تاکتیکهای صنعتی با منافع تجاری خاص و ژنتیک، همه عواملی هستند که میتوانند عمل بر روی یک عامل قابل تغییر و همچنین تغییر رفتار را در سطح فردی بسیار دشوار کنند. عوامل خطر قابل اصلاح عبارتند از:
الکل
شواهدی که نشان میدهد همه انواع نوشیدنیهای الکلی عامل تعدادی از سرطانها هستند، اکنون قوی تر از همیشه است. الکل میتواند خطر ابتلا به شش نوع سرطان از جمله روده (کولورکتال)، سینه، دهان، حلق و حنجره (دهان و گلو)، مری، کبد و معده را افزایش دهد.
اضافه وزن یا چاقی
اضافه وزن با افزایش خطر ابتلا به 12 سرطان مختلف از جمله سرطان پانکراس مرتبط است. به طور کلی، افزایش وزن به ویژه در بزرگسالان، با خطرات بیشتر سرطان همراه است.
رژیم غذایی و تغذیه
متخصصان پیشنهاد میکنند که رژیمهای غذایی و مصرف مواد مغذی، بهویژه رژیمهای حاوی گوشت قرمز، گوشتهای فرآوریشده، غذاهای شور و میوهها و سبزیجات کم، بر خطرات سرطان، بهویژه روده بزرگ، نازوفارنکس و معده تأثیر دارند.
فعالیت بدنی
فعالیت بدنی منظم نه تنها به کاهش چربی اضافی بدن و خطر ابتلا به سرطان به خصوص سرطان روده بزرگ، سینه و آندومتر کمک میکند.
تنباکو
دود تنباکو حاوی حداقل 80 ماده سرطانزای مختلف است. با استنشاق دود، مواد شیمیایی وارد ریهها میشوند، به جریان خون میرسند و به سراسر بدن منتقل میشوند. به همین دلیل است که سیگار کشیدن یا مصرف تنباکو نه تنها باعث سرطان ریه و دهان میشود، بلکه با بسیاری از سرطانهای دیگر نیز مرتبط است. هرچه یک فرد سیگار کشیدن را در سن پایینتری شروع کند و هر چه مدت طولانیتری به سیگار کشیدن ادامه دهد، خطر ابتلا به سرطان را افزایش میدهد. در حال حاضر مصرف دخانیات مسئول حدود 22 درصد مرگ و میرهای ناشی از سرطان است.
تشعشعات یونیزان
منابع تشعشعات دست ساز میتوانند باعث سرطان شوند و برای کارگران خطرآفرین هستند. اینها شامل رادون، اشعه ایکس، اشعه گاما و سایر اشکال پرتوهای پرانرژی است. قرار گرفتن طولانی مدت و محافظت نشده در معرض اشعه ماوراء بنفش خورشید، لامپهای آفتابی و تختهای برنزه نیز میتواند منجر به ملانوم و بدخیمیهای پوستی شود. افرادی که پوست روشن دارند، افرادی که خالهای زیادی دارند یا سابقه خانوادگی سرطان پوست ملانوما یا غیر ملانومایی دارند، در معرض خطر بیشتری هستند. با این حال، افراد با هر رنگ پوست ممکن است به سرطان پوست مبتلا شوند، از جمله افرادی که پوست تیرهتری دارند.
خطرات محل کار
برخی از افراد به دلیل کاری که انجام میدهند، در معرض یک ماده سرطان زا قرار میگیرند. به عنوان مثال، مشخص شده است که کارگران صنعت رنگسازی شیمیایی بیشتر از حد معمول سرطان مثانه دارند. آزبست یک عامل شناخته شده سرطان در محل کار است؛ به ویژه سرطانی به نام مزوتلیوما، که معمولاً پوشش ریهها را تحت تأثیر قرار میدهد.
عفونت
عوامل عفونی مسئول حدود 2.2 میلیون مرگ ناشی از سرطان در سال هستند. این بدان معنا نیست که این سرطانها را میتوان مانند عفونت گرفت. بلکه ویروس میتواند باعث تغییراتی در سلولها شود که احتمال سرطانی شدن آنها را افزایش میدهد. حدود 70 درصد از سرطانهای دهانه رحم توسط عفونتهای ویروس پاپیلوم انسانی (HPV) ایجاد میشود، در حالی که سرطان کبد و لنفوم غیر هوچکین میتوانند توسط ویروس هپاتیت B و C ایجاد شوند و لنفومها با ویروس اپشتین بار مرتبط هستند. در گذشته عفونتهای باکتریایی به عنوان عوامل ایجاد کننده سرطان تصور نمیشد، اما مطالعات جدیدتر نشان داده است افرادی که عفونت هلیکوباکتر پیلوری دارند، دچار التهاب مخاط معده میشوند که خطر ابتلا به سرطان معده را افزایش میدهد.
انواع سرطان
سرطان را میتوان بر اساس نوع سلولی که از آن شروع میشود طبقه بندی کرد. بنابراین پنج نوع اصلی سرطان وجود دارد:
کارسینوم
سرطانی که از سلولهای اپیتلیال (پوشش سلولی که به محافظت یا محصور کردن اندامها کمک میکند) ایجاد میشود. کارسینومها ممکن است به بافتها و اندامهای اطراف حمله کنند و به غدد لنفاوی و سایر نواحی بدن متاستاز دهند. شایعترین انواع سرطان در این گروه سرطان سینه، پروستات، ریه و روده بزرگ است.
سارکوم
نوعی تومور بدخیم یا سرطان استخوان بدخیم یا بافت نرم مانند چربی، عضله، رگهای خونی، اعصاب و سایر بافتهای همبند که اندامها را حمایت و احاطه میکنند، است. شایعترین اشکال سارکوم لیومیوسارکوما، لیپوسارکوما و استئوسارکوما هستند.
لنفوم و میلوما
لنفوم و میلوما سرطانهایی هستند که از سلولهای سیستم ایمنی شروع میشوند. لنفوم یک سرطان سیستم لنفاوی است که در تمام بدن جریان دارد و بنابراین میتواند در هر جایی رخ دهد. میلوما (یا مولتیپل میلوما) در سلولهای پلاسما که نوعی گلبول سفید است که آنتیبادیهایی را برای کمک به مبارزه با عفونت تولید میکند، شروع میشود. این سرطان میتواند بر توانایی سلول برای تولید آنتیبادی موثر تأثیر بگذارد.
لوسمی
لوسمی سرطان گلبولهای سفید و مغز استخوان است؛ بافتی که سلولهای خونی را تشکیل میدهد. چندین زیرگروه برای لوسمی وجود دارد که از بین آنها لوسمی لنفوسیتی و لوسمی لنفوسیتی مزمن شایع هستند.
سرطانهای مغز و نخاع
این سرطانها به عنوان سرطانهای سیستم عصبی مرکزی شناخته میشوند. برخی خوشخیم هستند در حالی که برخی دیگر رشد کرده و گسترش پیدا میکنند.
درمان
درمان شما به نوع سرطان، محل ابتلا به سرطان، بزرگی و گسترش آن و همچنین سلامت عمومی شما بستگی دارد. انواع کلی درمانها عبارتند از: جراحی، شیمیدرمانی، رادیوتراپی، هورمون درمانی، ایمونوتراپی و ژن درمانی که در ادامه به توضیح مختصر هر کدام میپردازیم.
عمل جراحی
اگر سرطان متاستاز یا گسترش نداشته باشد، جراحی میتواند کل سرطان را حذف کند و اغلب بیماری را به طور کامل درمان خواهد کرد. معمولا عمل جراحی برای برداشتن پروستات یا سینه یا بیضه بسیار موثر است.
رادیوتراپی
رادیوتراپی یا پرتودرمانی از پرتوهای پرانرژی برای کاهش تومور یا تخریب سلولهای سرطانی به عنوان یک درمان مستقل و در برخی موارد در ترکیب با سایر درمانهای سرطان استفاده میکند.
شیمیدرمانی
شیمیدرمانی از مواد شیمیایی برای تداخل در نحوه تقسیم سلولی و آسیب رساندن به DNA استفاده میکند تا سلولهای سرطانی را از بین ببرند. این درمانها هر سلولی را که به سرعت تقسیم میشوند (الزاماً فقط سلولهای سرطانی) را هدف قرار میدهند، اما سلولهای طبیعی معمولاً میتوانند از هر گونه آسیب ناشی از مواد شیمیایی بهبود یابند در حالی که سلولهای سرطانی نمیتوانند. شیمیدرمانی به طور کلی برای درمان سرطان گسترش یافته یا متاستاز استفاده میشود زیرا داروها در سراسر بدن حرکت میکنند. این یک درمان ضروری برای برخی از انواع لوسمی و لنفوم است.
ایمونوتراپی
ایمونوتراپی از سیستم ایمنی بدن برای مبارزه با تومور سرطانی استفاده میکند. ایمونوتراپی ممکن است با دادن عاملی که میتواند تومورها را کوچک کند، کل بدن را درمان کند.
هورمون درمانی
چندین سرطان با برخی از انواع هورمونها از جمله سرطان سینه و پروستات مرتبط است. هورمون درمانی باعث تغییر تولید هورمون در بدن میشود به طوری که رشد سلولهای سرطانی متوقف میشود یا به طور کامل از بین میروند.
ژن درمانی
هدف ژن درمانی جایگزینی ژنهای آسیبدیده با ژنهایی است که برای رفع یک علت اصلی سرطان یعنی آسیب به DNA کار میکنند. سایر درمانهای مبتنی بر ژن بر آسیب بیشتر به DNA سلول سرطانی تمرکز میکنند تا جایی که سلول خود را از بین میبرد. با این حال، ژن درمانی جدید است و هنوز به هیچ درمان موفقی منجر نشده است.